【免费声明:以下文章内容信息均搜集自互联网或用户发布,并不代表本站观点或立场,本站不对其真实合法性负责。如有信息侵犯了您的权益,联系本站将立即删除。点击投诉删除】

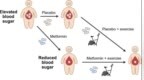
胎儿生长受限(FGR)是一种常见的产科并发症,其最常见的原因是潜在的胎盘疾病,在一般人群中影响者高达 10% 的妊娠。为给单胎妊娠时 FGR 的筛查、诊断和管理提供指导,加拿大妇产科医师协会(SOGC)于 2023 年 10 月发布了第 422 号指南《单胎妊娠胎儿生长受限的筛查、诊断和管理》。

1
FGR 的诊断和分类
对于临床医生来说,了解 FGR 和小于胎龄儿之(SGA)间的区别是很重要的,因为 FGR 是围产期发病率和死亡率的一个危险因素,而小于胎龄儿则不是。
小于胎龄儿是指超声测得的胎儿腹围或估计的胎儿体重低于第 10 个百分位数(如在适当的参考图上绘制的),或指婴儿出生体重低于第 10 个百分位数(如在适当的参考图上绘制的)。
FGR 是指由于一种或多种潜在的病理条件导致胎儿生长不遵循正常的生长轨迹,一般分为妊娠 32 周前的早发性 FGR(罕见,患病率 0.5%-1%),或妊娠 32 周及以后的晚发性 FGR(更常见,患病率 5%~10%)。
1
早发性 FGR
是在妊娠 32 周前诊断的。应至少满足以下 3 项标准中的 1 项:
(1)腹围或估计胎儿体重低于第 3 个百分位数;
(2)脐动脉多普勒评价的晚期变化(即舒张末期速度缺失或逆转);
(3)胎儿腹围或胎儿体重低于第 10 个百分位数,并伴有子宫动脉多普勒异常(平均脉搏指数 > 95 个百分位数)或脐动脉多普勒异常(脉搏指数 > 95 个百分位数)。
2
晚发性 FGR
是在妊娠 32 周或之后通过腹围或估计胎儿体重低于第 3 个百分位数或满足以下 3 个标准中的至少 2 个来诊断的:
(1)腹围或估计胎儿体重低于第 10 个百分位数;
(2)腹围或胎儿体重估计超过 2 个四分位数;
(3)多普勒异常,定义为脐动脉多普勒脉搏指数高于第 95 个百分位数或脑胎盘比低于第 5 个百分位数。
2
FGR 的预测方法
1)妊娠早期或中期母体血清筛查分析结果异常的孕妇可能存在 FGR 和其他胎盘介导的并发症的风险。卫生保健提供者应使用子宫动脉多普勒评估(如有)来识别 FGR 风险最大的人群。
在妊娠中期,结合超声观察(在胎儿解剖超声扫描中进行)可能有助于识别发生早发性 FGR 的妊娠。这些超声特征包括:胎儿生物测量比胎龄晚 1 周以上,股骨短,肠管回声增强,单脐动脉,脐带边缘或膜状插入胎盘。
在妊娠中期和晚期,子宫动脉和脐动脉多普勒评估都不能有效地预测低危妊娠的 FGR。
2)在临床危险因素或胎儿解剖超声结果提示 FGR 时,临床医生应该在妊娠 24~26 周获得胎儿生长的基线超声评估。这可能与子宫动脉多普勒评估和/或母体循环胎盘生长因子测量相结合,以提示妊娠晚期的胎儿监测计划。
在妊娠中期或晚期测量循环母体胎盘生长因子在预测低危妊娠的 FGR 方面无效。
3
FGR 的预防
1)在第一次产检时,临床医生应以一种非判断性的支持性方式与患者讨论以下话题:吸烟、饮酒、吸毒和孕妇体重指数特异性妊娠期体重增加目标。这种讨论可以优化一系列减少危害的策略。
2)从妊娠 16 周前至妊娠 > 34 周持续性使用的低剂量阿司匹林(150~162 mg/d)以预防 FGR 的做法,仅应用于被认为有发生子痫前期风险的患者。
3)临床医生应保留性地使用低分子肝素联合低剂量阿司匹林,以预防少数发生严重胎盘病变风险最高的患者与子痫前期相关的 FGR。
4
FGR 的检测方法
1
宫高测量适用范围
1)卫生保健提供者可以使用连续的宫高测量来检测体重指数 < 30 kg/m2 的临床低危患者的 FGR。
2)对于高体重指数(尤其是 >35 kg/m2)、羊水过多或大的肌瘤的患者,医疗保健提供者应使用超声检测 FGR(而不是宫高测量)。
2
超声
1)超声医师应使用 Hadlock-3 公式(Log10 体重 = 1.326 - 0.00326 ×腹围×股骨长度+ 0.0107 ×头围+0.0438 × 腹围 + 0.158 × 股骨长度)计算估计的胎儿体重。
2)医疗保健提供者应该通过在无并发症妊娠的超声胎儿生长图上绘制估计胎儿体重来解释胎儿生长。
注意:在低风险孕妇中,对常规的妊娠晚期超声检查的推荐并不超过连续的宫高测量和选择性超声检查,因为这种做法不能降低死产或不良围产期结局的总体风险。
5
疑似 FGR 后的进一步检查
1)疑似的 FGR 应由医疗保健提供者进行系统评估,包括详细的病史、相关先天性感染的母体血清筛查和详细的超声检查,以确定诊断和相关发现的潜在原因,并将健康但小于胎龄的胎儿与胎盘介导的 FGR 或由潜在遗传疾病、畸形或感染引起的生长潜力受损的胎儿区分开来。
2)当从胎儿可存活期到妊娠 36 周间怀疑 FGR 时,单独测量胎盘生长因子(PIGF),或者作为可溶性 FMS 样酪氨酸激酶-1(sFLT)与 PIGF 的比值(sFLT/PIGF),可以帮助临床医生识别受潜在胎盘疾病影响的生长受限胎儿。
3) 当经胎盘胎儿感染被怀疑是早发性 FGR 的原因时,应启动母体血清 ToRCH(弓形虫病、风疹、巨细胞病毒和单纯疱疹)筛查,巨细胞病毒感染是最常见的疾病。疑似先天性感染的患者应转诊到指定的区域母胎医学中心进行进一步评估。
6
FGR 的管理
01
早发型
1
监测
1)临床医生应主要使用多普勒联合检查(子宫动脉、脐动脉、大脑中动脉、脑胎盘比和静脉导管多普勒)来识别和监测早发性(< 32 周)FGR。
2)卫生保健提供者不应单独使用无应激试验、计算机化的胎心监测(如有)或完整或修改的生物物理特征来监测早发性 FGR,而应作为在超声预约和住院期间进行的辅助检查。
2
监测异常后的处理
1)早期脐动脉多普勒波形异常:
当早发性生长受限胎儿出现早期脐动脉多普勒波形异常(阻力升高,反映为脉搏指数 >95 个百分位数)时,应每周通过大脑中动脉和静脉导管多普勒检查进行评估。只要脐动脉变化保持稳定,静脉导管多普勒检查正常,门诊评估是合适的。
2)高度异常的脐带多普勒波形:
当观察到高度异常的脐带多普勒波形(即舒张末期血流速度逆转),或当脐带动脉舒张末期血流速度缺失并伴有大脑中动脉或静脉导管异常的多普勒时,临床医生应考虑患者住院进行每日监测。
3)合并症:
当早发性 FGR 并发子痫前期或其他主要合并症,如胰岛素依赖型糖尿病时,临床医生应考虑患者住院进行每日监测。
3
分娩时机
1)如果产妇有分娩指征,如重度子痫前期合并无法控制的血压或 HELLP 综合征;有胎盘早剥的临床证据;或者在非应激试验捕获异常时(如变异减少或重复的晚期减速),无论胎龄,均应安排紧急分娩。
2)只要静脉导管多普勒和非应激试验结果正常:
对于脐动脉舒张末期血流逆转的病例,临床医生可以将分娩推迟到妊娠 30~32 周;
而对于舒张末期血流缺失的病例,可将分娩推迟到妊娠 32~34 周。
3)临床医生应在计划早产前给予一个疗程的皮质类固醇以促进胎肺成熟,然后在分娩当天静脉注射硫酸镁以保护胎儿神经。这两种药物应遵循与未受 FGR 影响的妊娠相同的方案。
4
分娩方式
剖宫产通常适用于胎盘介导的早发性 FGR 和明显的脐动脉(舒张末期血流速度缺失或逆转)或静脉导管(a 波缺失或逆转)多普勒异常,以避免引产导致胎儿急性损伤。
注意:当在围可存活期(妊娠 23~26 周),严重的早发性胎儿生长导致出现迫在眉睫的死产或新生儿死亡风险时,临床医生应向做出艰难决定的准父母提供广泛的支持。
02
晚发型
1
监测
临床医生可能使用多种工具来监测疑似的晚发性 FGR。标准护理方法包括产妇监测胎动、完整或修改的生物物理特征评分和非应激试验。脐动脉多普勒评估不应单独用于监测。
注意:大脑中动脉多普勒检查可作为一种监测工具,但理想情况下应与脐动脉多普勒检查相结合,并通过推导脑胎盘多普勒比值(大脑中动脉脉搏指数/脐动脉脉搏指数)来解释。
大脑中动脉多普勒检查应在胎儿静止时进行,以避免假阳性结果。
异常的脑胎盘比是指低于胎龄的第 5 个百分位数,并表明需要加强监测或分娩(根据胎龄)。
每周进行完整或修改的生物物理特征评估或非应激试验是适当的,特别是当脐动脉和大脑中动脉多普勒检查结果正常,胎动正常,估计的胎儿体重和胎儿腹围在第 3 和第 9 个百分位数之间时。
2
分娩时机
1)当估计的胎儿体重或腹围低于第 3 个百分位数时,或当额外的观察表明胎儿生长确实受限时:
需要每周进行两次监测或分娩。
主要表现为:子宫动脉多普勒异常(平均脉搏指数 > 95 个百分位数);脐动脉多普勒异常(脉搏指数 > 95 个百分位数);大脑中动脉多普勒异常(脉搏指数 < 第 5 个百分位数或脑胎盘比 < 第 5 个百分位数);羊水不足(最大羊水池深度 < 2 cm);表明多区域组织损伤的胎盘明显异常。
2)在孤立的轻度胎龄小(估计胎儿体重和腹围在第 3 和第 9 个百分位数之间,多普勒检查正常,羊水正常)时:
临床医生应考虑在妊娠 39 周分娩。
3)对于无并发症的晚发性 FGR(估计胎儿体重或腹围低于第 3 个百分位数,多普勒检查正常,羊水正常):
临床医生应考虑在妊娠 37 周分娩。
4)当出现以下任何一种情况时,临床医生应建议晚发性 FGR 在妊娠 37 周分娩:
脐动脉多普勒异常(脉搏指数 > 第 95 个百分位数),脑胎盘比异常(< 第 5 个百分位数),生物物理特征异常,羊水过少,或同时诊断为子痫前期。
3
分娩方式
1)对于头先露且产妇无剖宫产指征的妊娠,尝试阴道引产的决定应考虑产妇年龄、胎次、盆腔检查结果、入院时超声检查结果、非应激试验结果和父母意愿。
FGR 的引产应仅在有持续胎心监护的住院环境中进行,而不是间歇性听诊。
2)对于疑似晚发性 FGR 的妊娠进行引产时,在可能的情况下,应优先采用机械方法,而不是前列腺素促进宫颈成熟。机械性促宫颈成熟最初可与低剂量缩宫素结合,作为胎儿健康的「缩宫素激惹试验」。
3)如果在引产过程中或分娩早期出现胎心率异常,应进行剖宫产。
注意:当出生时怀疑 FGR,接生的临床医生应将胎盘进行病理分析,尤其是胎盘表现出明显异常时。
7
产后管理及后续妊娠管理
1
新生儿及产妇
1)出院后,生长受限的婴儿应接受一系列神经发育评估。
2)产下生长受限胎儿的患者有短期精神健康受损的风险,因此应在产后期间得到加强的支持。
2
后续妊娠
1)推迟随后的妊娠,可以有时间在小于胎龄的婴儿中确定潜在的诊断,并告知今后妊娠的护理。
2)低剂量阿司匹林(150-162 mg)可减少与早产子痫前期相关的 FGR 的复发;在没有高血压的情况下,阿司匹林预防复发性 FGR 的能力不太确定。
3)在没有母体血栓栓塞事件、复发性早期妊娠丢失或广泛的胎盘梗死的情况下,不建议在分娩小于胎龄或生长受限婴儿后进行母体血栓筛查
4)所有妊娠保健提供者均可在出生小于胎龄婴儿后对后续妊娠进行初步管理;然而,建议早期咨询当地的母胎医学单位,特别是对于有复杂合并症、母亲年龄 >40 岁、既往妊娠有严重不良后果或有主要胎盘病理诊断记录的患者。
作者:欧阳振波
策划:dongdong
题图:站酷海洛
未经允许不得转载:993113-生活与科技 » 用宫高监测胎儿生长受限,分娩当天建议硫酸镁静滴|最新胎儿生长受限指南发布

 993113-生活与科技
993113-生活与科技