本文作者:阿枸
2021 年 2 月 1 日,商业重疾险改革将 I 期以内甲状腺癌踢出重疾名单,改为按轻症赔偿。
与其他肿瘤相比,甲状腺癌普遍预后较好、极少影响患者寿命。因此,甲状腺癌也此前被保险从业者称为「喜癌」——可因一种相对轻的疾病而获得大额保险赔偿。
同年 4 月,我国中山大学学者在柳叶刀发表的一篇文章指出,2003~2011 年间,中国新发甲状腺癌保持着高达 20% 的年增幅,但死亡率却没有明显变化,这与持续走高的发病率显然不吻合。 [1]
基于这一现象,该文章分析得出结论:中国城市近 8 成甲状腺癌存在过度诊断。
那么,这些甲状腺癌应该被发现吗?这些过度诊断的甲状腺癌患者,是否因此接受了「过度治疗」,做了「不必要的手术」呢?
近 8 成甲状腺癌存在过度诊断
北上广深是重灾区
在讨论这个话题前,我们需要首先明确一个概念:何为「过度诊断」 ?
中山大学学者在柳叶刀发表的评论文章中这样描述过度诊断:the diagnosis of cancer that would not go on to cause symptoms or death in a patient’s lifetime,即「终生都不会引发症状或危及生命的癌症诊断」。作者将实际诊断数目和预期的年龄特异发病数对比,计算得出过度诊断的数目。 [1]
按照上述方式计算,国内城市甲状腺癌过度诊断比例约为女性 83.1%、男性 77.3%,乡镇过度诊断比例则是女性 60.4%和男性 59.2%。
在甲状腺癌发病数最多的几个地区,过度诊断比例纷纷高企,上海 85.0%、杭州 92.9%、嘉兴 93.2%、嘉善县 79.9%,广州、武汉、北京均超过 80%。

2008~2012 年间甲状腺癌发病率和过度诊断比例,横轴为年龄标准化发病率 [1]
2003~2011 年间,中国新发甲状腺癌保持着高达 20% 的年增幅。综合 35 家医疗机构 2008~2012 年间记录,甲状腺癌年龄标准化发病率约为女性中十万分之 16.8 和男性中十万分之 5.3。
该研究也统计了甲状腺癌引起的死亡事件,发病-死亡比例在女性中超过 40,男性中超过 20,也就是平均每 40 或 20 例甲状腺癌可能将导致 1 名女性或男性患者死亡。
相比 2010 年的一项统计死亡率没有显著升高(年龄标准化死亡率在女性中为十万分之 0.35,男性中为十万分之 0.19),而这与持续走高的发病率并不吻合。
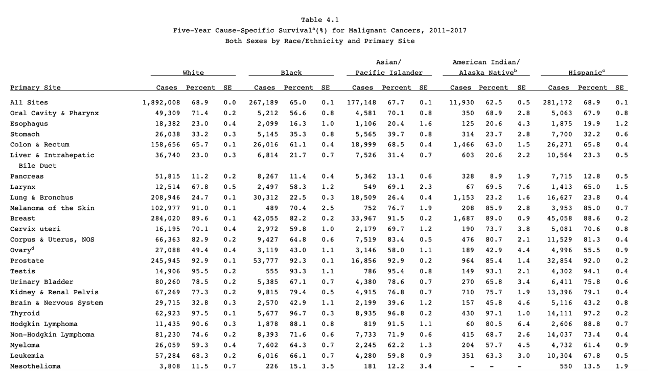
2011~2017 年美国常见恶性肿瘤患者 5 年生存率,来自 SEER [2]
从年龄段看,甲状腺癌最常见于中年女性(35~64 岁),这一趋势在大城市和社会经济相对发达的嘉善县尤为明显,作者推测这可能是因为中年女性常常因为妇产科问题就诊医院,从而有更大机会接受细致的甲状腺超声检查。
发病率高速增长的同时,地域差异也十分引人注意。
在中山大学这项观察中,21 家城市医疗机构提供的发病率(女性十万分之 19.0、男性十万分之 6.1)明显较农村医疗机构高(女性十万分之 4.9、男性十万分之 1.4)。
这可能与社会经济相对发达地区的居民健康管理意识较高、拥有较多途径获取医疗资源并且可承担更高的医疗卫生花费有关。
为了进一步探寻过度诊断的原因,作者分析了甲状腺癌发病率和筛查普及性、社会经济发展程度的联系。
毫不令人意外的是,过度诊断比例与人均 GDP、千人平均床位数和年龄标准化发病率显著相关,人均 GDP 每增加 1 万元,带动甲状腺癌发病率对数值增加近 1 倍——女性增加 0.93 倍,男性增加 0.90 倍。
作者还认为,医保按照诊疗量付费的结算方式可能从某种程度上鼓励医疗机构扩大筛查,并建议关注甲状腺癌过度诊断对我国医疗服务经济成本的增加,从而可能导致部分医疗资金被占用的问题。
医疗趋势与患者利益
事实上,不仅在中国,甲状腺癌发病率在过去数十年间在全球都呈快速升高态势,甲状腺癌的过度诊断(同样地,认定不引起症状也不导致死亡的甲状腺癌为过度诊断)在全球普遍存在并且同样具有显著的地域差异。
2021 年 3 月,柳叶刀子刊 The Lancet Diabetes & Endocrinology 发表的国际癌症研究机构(IARC)统计研究的 25 国数据报告中,IARC 就提出,全球甲状腺乳头状癌发病率迅速攀升是由于过度诊断。
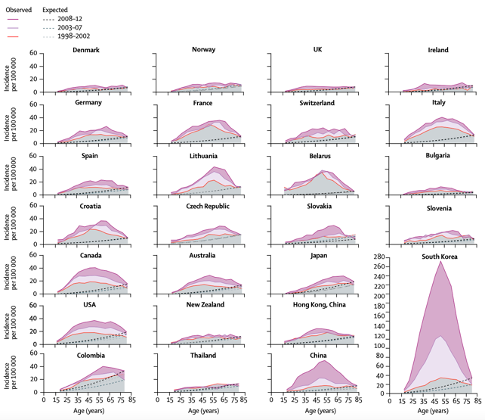
1998~2012 年间部分国家和地区甲状腺癌实际和预期年龄特异发病率 [3]
为估计过度诊断造成的影响,2020 年的一篇文章采用历史年龄特异曲线也就是基于超声检查大规模应用前的情况估计「历史模式」,并研究当前发病情况和「历史模式」间的偏离。
按照这个定义,2008~2012 年间韩国甲状腺癌中高达 93% 为过度诊断,白俄罗斯、意大利、克罗地亚、斯洛伐克和法国也都高于 80%。[3]
单独看韩国的情况,2014 年甲状腺癌发病率已经达到 1993 年的 15 倍 [4],当时即有学者提出应该暂停大规模的筛查。
在一些临床工作者提出过度诊断问题后,8 名内科医生组成了「预防甲状腺癌过度诊断医生联会」并向公众公开呼吁减少超声筛查,这篇文章于 2015 年发表在《新英格兰医学杂志》。[5]
在这篇文章中,这几名医生写道:
「甲状腺癌筛查和治疗手术已成为韩国的大生意。在过去的十年中,大量医院扩张了专门的甲状腺诊所,聘请了更多外科医生,甚至催生了甲状腺手术机器人行业。我们的研究结果表明,一小群医生就可能通过公共话语权改变医疗方向。我们希望通过我们的呼吁鼓励其他医生意识到,当医疗趋势与患者的利益背道而驰时,临床医生应该发出自己的声音。」
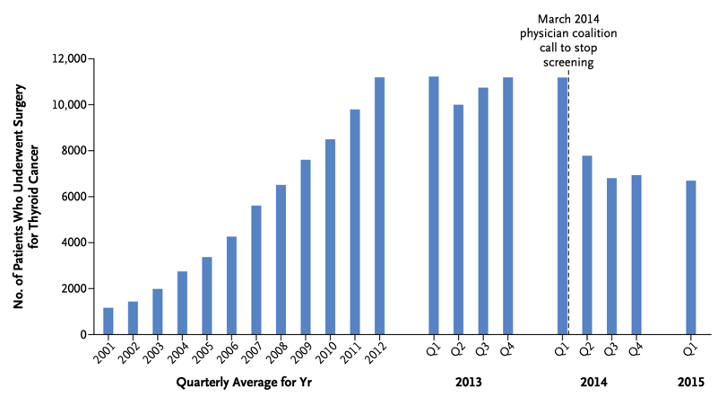
2001~2015 年韩国甲状腺癌手术例数趋势 [5]
由于甲状腺的解剖位置和生理特性,甲状腺癌手术并不是「一刀切掉」这样简单。甲状腺手术可能存在的并发症包括继发性甲状腺功能减低、声音嘶哑、呛咳、抽搐、低钙等,严重的出血或神经损伤甚至可能导致窒息。
诚然,并发症是少见情况,但发生后可能会不同程度地影响人的生活质量甚至危及生命。
这就要面临一个临床选择:是否需要为了极低概率的恶性疾病后果,承担潜在的手术并发症风险呢?
对于这群内科医生的呼吁,各界反应不一。
韩国甲状腺协会、部分内分泌医生和甲状腺外科医生对「预防甲状腺癌过度诊断医生联会」的观点表达了反对,认为对甲状腺癌的筛查和治疗不应该被禁止,因为它们是患者的「基本人权」。
部分电台和主流纸媒则选择支持「预防甲状腺癌过度诊断医生联会」的主张。
此后的几年间,韩国的甲状腺癌的新发诊断数和甲状腺癌手术例数一改快速增长的趋势,转而趋于稳定。
但即使如此,韩国甲状腺癌发病率依然远超同在东亚的中国和日本。[6]
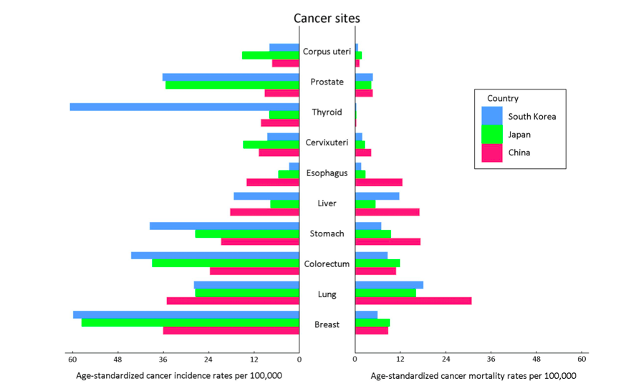
2018 年中国、日本、韩国部分肿瘤的年龄标准化发病率和死亡率 [6]
那么,究竟怎样的筛查才是合理的?大规模筛查真的等同于与患者利益背道而驰吗?这样「疾病谱」的变化真的只是因为医疗机构追求盈利吗?
问题的答案并没有这么简单。
该发现吗?发现了该切吗?
提起甲状腺癌,很多人会联想到一个词「懒癌」,也就是相对惰性、危害不大的癌症。
根据肿瘤起源及分化差异,甲状腺癌可分为:乳头状癌、滤泡癌、髓样癌和未分化癌,其中以乳头状癌最为常见,约占全部甲状腺癌的 85~90% [7],未分化癌恶性程度高、肿瘤进展快 [8]。
因此,各国指南均认为对甲状腺未分化癌应采取积极措施,尽早诊断、综合治疗 [9]。
然而,即使同为甲状腺乳头状癌,肿瘤异质性和其他原因也可能使得一部分分化良好的甲状腺癌表现得并不「懒」。
这样一来,问题就回到了先有鸡还是先有蛋的经典困局:不完成活检则不能区分甲状腺癌类型,完成活检后,被诊断为分化型甲状腺癌(即乳头状癌、滤泡癌、髓样癌)的大部分患者就进入了「过度诊断」的范畴。

我国《甲状腺癌诊疗规范》中关于细针活检(FNAC)的指征 [7]
另一方面,正是基于疾病严重程度和潜在并发症风险的「不对等」,一些国家和地区出于规避并发症风险和节约公共卫生资源的考量,建议对甲状腺癌采取「期待疗法」,以期避免把过度诊断过多转化为过度治疗。
比如日本甲状腺学会 JTA 今年发布的意见书 [10] 提出对大小达到 5~10mm 并具有可疑恶性的超声征象的甲状腺结节,推荐采用 FNAC;≤5mm 的结节则推荐继续观察。这一观点与中国抗癌协会专家共识高度一致。
在国内现行指南中,手术治疗依然是甲状腺癌主要的治疗手段,包括肿瘤 ≤10mm 的微小乳头状癌。
中国抗癌协会甲状腺癌专业委员会 2016 版《甲状腺微小乳头状癌诊断与治疗专家共识》[11] 指出,微小乳头状癌首选的影像学诊断方法推荐采用高分辨率超声影像检查。
而对于国际上争议更为热烈的「低危微小乳头状癌」患者,「严格选择指征并充分结合患者意愿,可采取密切观察处理」这一措施的推荐等级为 C,即基于专家意见给出推荐但尚无确切循证医学证据的支持。
事实上,在处处讨论精准医学的当代,甲状腺癌或者具体到微小乳头状癌在外科学领域的讨论并不限于「要不要手术」的问题,而是早已进行到甲状腺切除范围、颈部淋巴结清扫指征和范围等等层面。
此外,不止商保,社保也已经作出反应,单病种付费、DRGs(按疾病诊断相关分组)付费等每一项调整都涉及甲状腺疾病的内容,大体上呈现支付管理逐渐精细的趋势。
与流行病学概率的博弈
无独有偶,除了甲状腺癌,目前关于过度诊断的讨论同样存在于乳腺癌、肺癌(原位腺癌)、前列腺癌等肿瘤领域,今年发行的 WHO 肺肿瘤组织学分类将「原位腺癌」的归类由「恶性肿瘤」变为「腺体前驱病变」。
事实上,所谓「过度诊断」、「过度治疗」有一个共同的落脚点,也就是区分预后风险,如何筛选出真正危险的个案、判别哪些治疗是「过度」治疗——这正是当下肿瘤学研究的一系列热门课题。然而,目前各类肿瘤预后预测的研究还未能转化成确切有效的预测工具。
广大的临床医生想必早有注意到甲状腺癌过度诊断的情况,甚至可能早于「过度诊断」这一名称出现,只是中国文化语境下「发现癌症之后不治疗」似乎不是主流观点。
相信每一个肿瘤相关专业的临床工作者都见过看起来预后极好却快速进展的案例,国内的临床医生从业更多推崇「如临深渊,如履薄冰」的谨慎风格,对恶性疾病的警惕可能会超过规避并发症的态度。
更重要的是,怎样处理甲状腺癌也不远远不止于临床医生面临的专业选择。
对患者本人和家庭来说,能不能承受流行病学上的一粒沙子落在自己身上,更是一个千人千面的情况——即使某种疾病恶化的概率只有 0.01%,但当自己成为那 0.01% 是,对于患者和整个家庭而言,都意味着 100%。
要真正回答这个问题,或许还需要几代人的工作。
致谢:本文经 中国医师协会外科分会甲状腺外科专业常务委员兼副秘书长、中国医促会甲状腺疾病分会常务委员、北京大学人民医院胃肠外科主任医师 杨晓东 专业审核
【注】
中国医师协会外科分会甲状腺外科专业常务委员兼副秘书长 杨晓东主任医师 审核意见:
文章提出了近年来的热点话题,即甲状腺癌是不是「喜癌」、「懒癌」,预后很好,不需要治疗?
通过商业保险对甲状腺癌报销政策的调整,本文指出了很多人的想法:甲状腺癌发病的迅速增高是由于医生的过度诊断、过度治疗。不可否认的是,目前在肿瘤治疗中确实存在过度治疗的问题,甲状腺癌也不例外。
但对于这个现象,还要客观地一分为二看待,甲状腺癌亦是如此。
由于超声的普及检查,确实发现了很多过去临床上很难发现的甲状腺微小癌,即肿瘤直径 <1cm 的甲状腺癌。我们需要明确一点:这些所谓的微小癌是不是早期癌吗?是不是都不需要手术?
国内多家医院统计结果显示,这些微小癌的中央组淋巴结转移率在 30~40% 左右,还有不少存在较广泛的淋巴结转移。这些显然不属于早期不需要手术的病例。
另一方面,甲状腺癌虽然预后很好,但是这个结果离不开众多医生努力治疗,如果完全不治疗,结果恐怕没有这么乐观。
即便如此,我们国家甲状腺癌的预后与美国等发达国家仍有差距,文献报告美国甲状腺癌的 10 年生存率比我们高近 10 个百分点,这还是与医疗条件好的一线城市比较,至于医疗条件相对落后的地区差距会更大。
所以我们认为,肿瘤的三早原则(早发现、早诊断、早治疗)还是要坚持,我们要关注的不是有无必要常规超声筛查甲状腺癌,而是如何从筛查出的病例中区分出哪些需要治疗,哪些可以观察,即如何更精准地筛选出来真正危害健康的甲状腺癌,关于这些方面还有很多挑战在等待我们。
未经允许不得转载:CYQY-生活与科技 » 为什么中国经济越发达的地方,甲状腺癌越多?

 CYQY-生活与科技
CYQY-生活与科技